Мінімізація ускладнень стоматологічного лікування
Машинний переклад
Оригінальна стаття написана мовою RU (посилання для прочитання).
Клініцисти не завжди можуть бути впевнені, що їхній первісний діагноз та оцінка ризику призведуть до найбільш передбачуваного лікування. Функціональні діагнози можуть не завжди бути чіткими або чітко відповідати одній категорії. У даному випадку представлена стратегія вирішення ускладнень стоматологічного лікування без збільшення ризику виникнення майбутніх проблем у пацієнта. Також демонструються принципи планування лікування на основі ризику, а також труднощі, які можуть виникнути при спробі забезпечити успішний план відновлювального лікування.
Методика реабілітації пацієнтів з оклюзійними порушеннями представлена на вебінарі Парафункція та стирання зубів: методи лікування.
Огляд клінічного випадку
У 35-річного чоловіка є скарги щодо стирання ріжучих країв верхніх центральних різців, він також був незадоволений естетикою (фото 1 і 2).
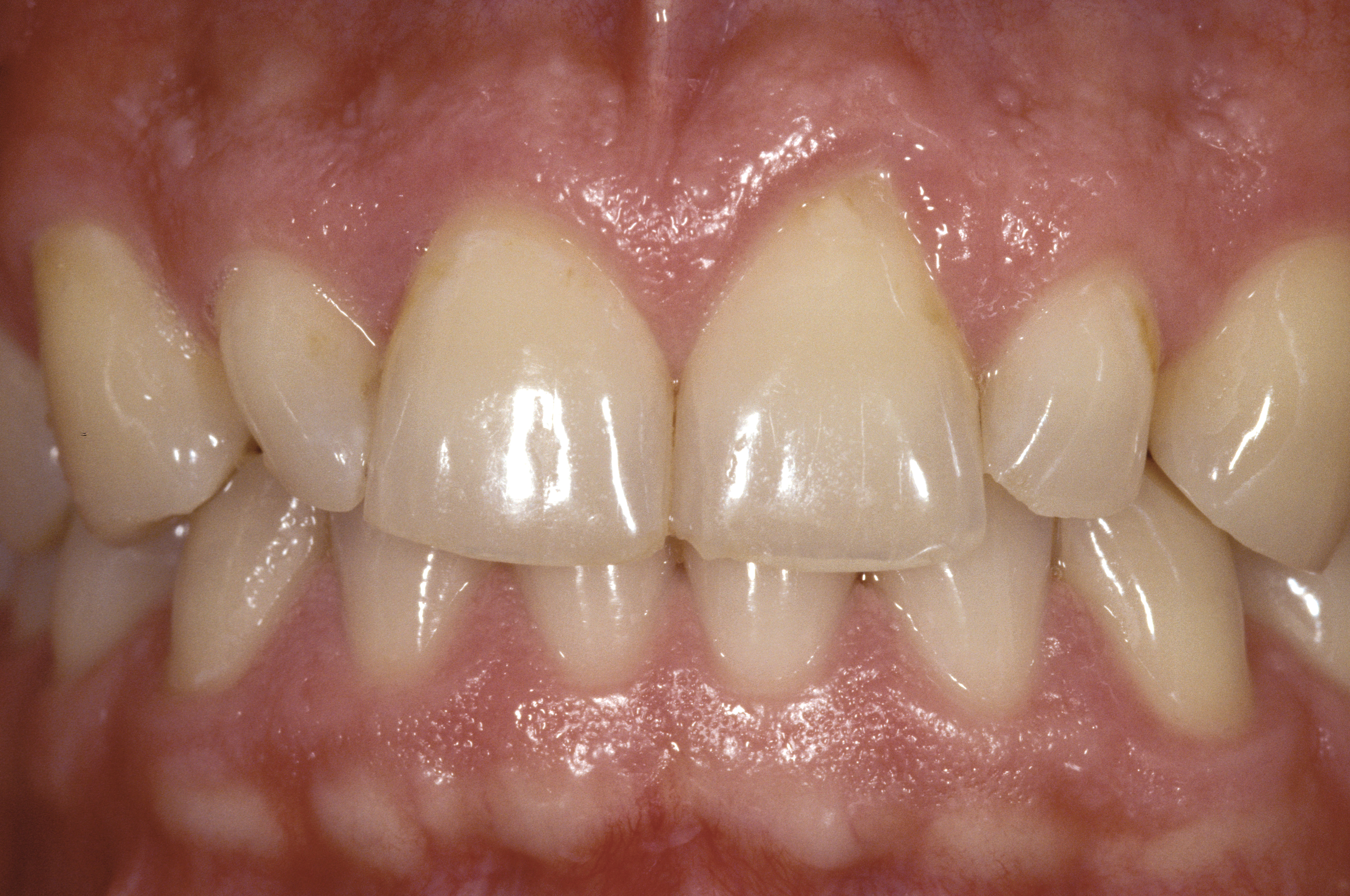
Його історія хвороби виявила проблеми та симптоми, які, можливо, пов'язані з порушенням оклюзійних взаємовідносин. Він повідомив, що корекція була розпочата близько 10 років тому, але не була завершена, оскільки в процесі він відчував все більший дискомфорт, головні болі, біль у зубах, проблеми з щелепою. Далі він повідомив, що, стискаючи зуби, він не відчував, що вони «всі торкаються».
Пацієнт також повідомив, що за попередні 5 років він помітив, що його передні зуби стають тоншими, спостерігаються сколи, він відчував дискомфорт, пережовуючи продукти, такі як рогалики та твердий хліб, а також жувальну гумку. Відзначив, що іноді прокидається з «усвідомленням» своїх зубів, а коли він знімає нічну капу вранці, лише передні зуби знаходяться в контакті.
Діагноз, оцінка ризику та пародонтальний прогноз
Проведене рентгенографічне дослідження свідчило про втрату кістки менше 2 мм, а глибина пародонтальних кишень не перевищувала 4 мм. Невелика рецесія та абразія були присутні на вестибулярній поверхні зуба 2.1, які були викликані анатомічними особливостями, а не захворюванням. За класифікацією Американської асоціації пародонтологів (AAP) було поставлено діагноз — ранній пародонтит (тип II). Глибина кишень — 3-4 мм, може бути присутнім кровотеча при зондуванні, локалізована рецесія, ураження фуркації I ступеня.
Ризик: незначний
Прогноз: хороший
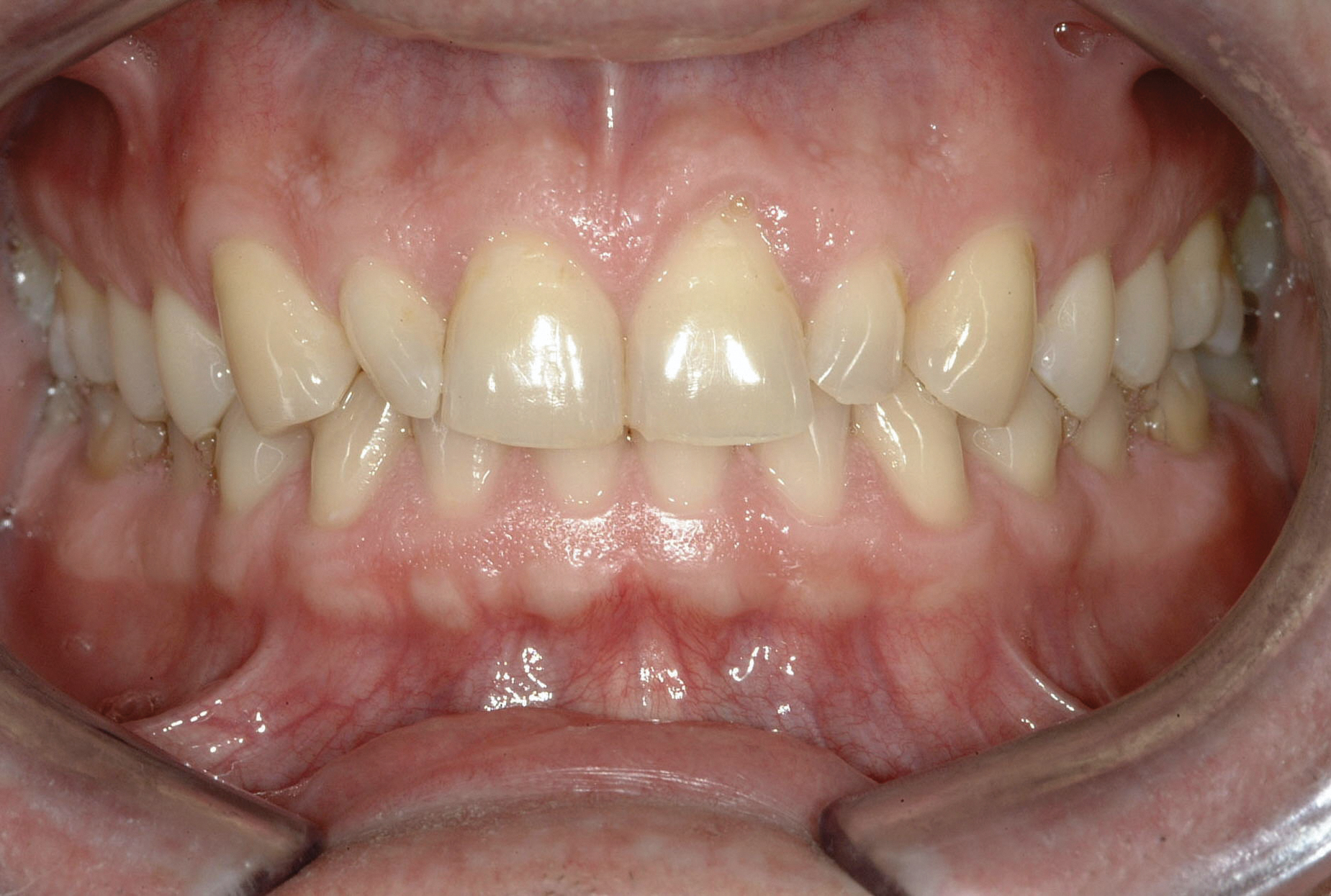
Біомеханічно: не виявлено карієсу або дефектів реставрацій. Єдиними були невеликі амальгамні реставрації на молярах, які становили менше однієї третини оклюзійної поверхні зуба. Також відзначено кілька ділянок ерозії (фото 3).
Ризик: незначний
Прогноз: хороший
Функціонально: на вестибулярних поверхнях передніх зубів нижньої щелепи були присутні фацетки стирання, а на небних поверхнях передніх зубів верхньої щелепи були відзначені різні виступи. Був відзначений мінімальний (менше 1 мм) знос неба (фото 4 і 5).
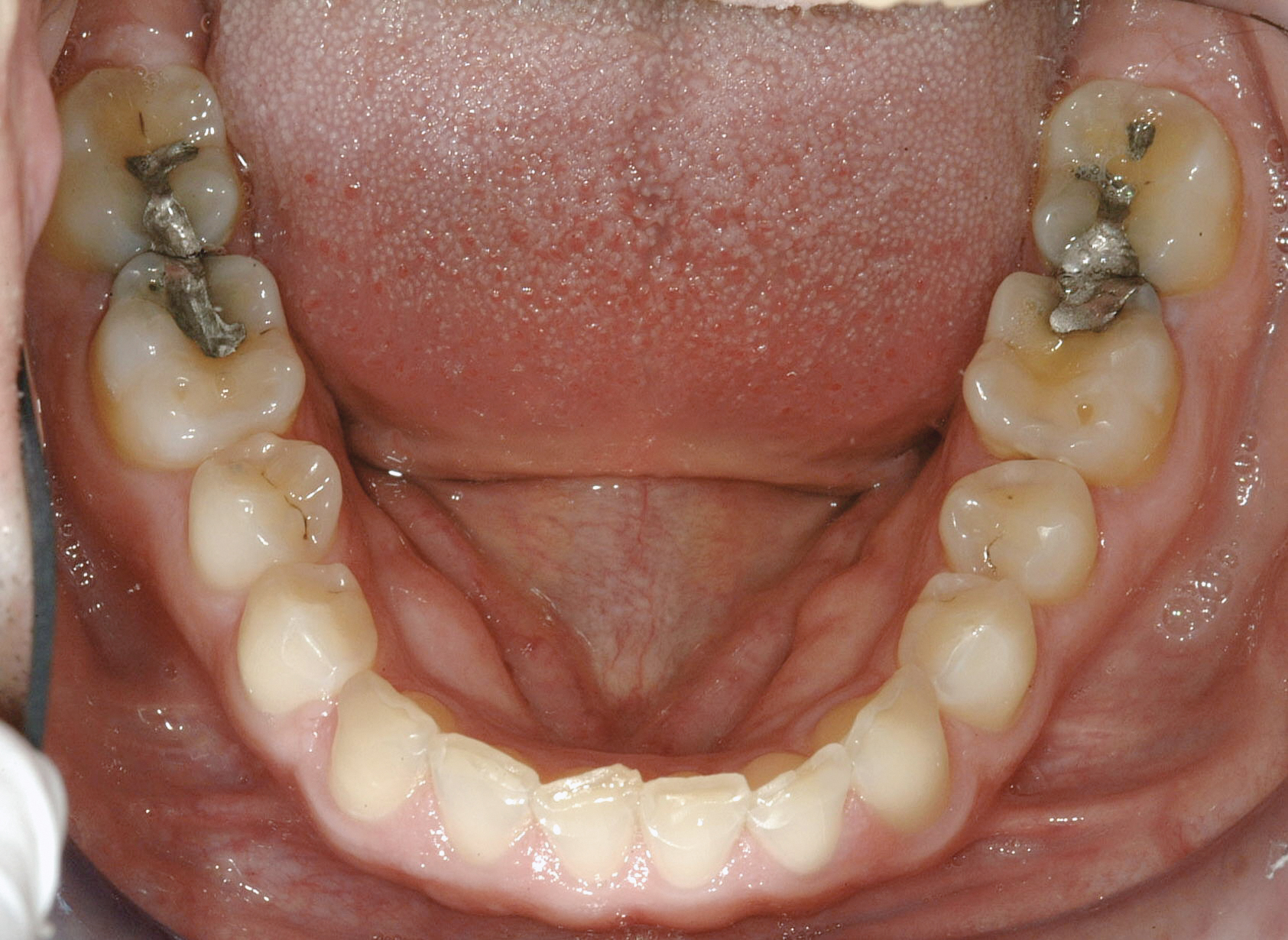
Фасетки стирання супроводжуються обмеженням амплітуди жування, яке пов'язане з помірним функціональним ризиком.
Ризик: помірний
Прогноз: задовільний
Середня динаміка руху відзначена як на верхній, так і на нижній губах; пацієнт хотів змінити колір своїх зубів. Треми та торто-положення були присутні.
Ризик: помірний
Прогноз: задовільний
Після депрограмування з депрограматором Койса нижня щелепа висунулася вперед, підтвердивши обмеження у функції. На платформі депрограматора були відзначені сліди, які вказують на парафункцію. Деструктивний знос передніх зубів (витончення) не був пов'язаний з парафункціями при бічних рухах. Незважаючи на те, що парафункція не могла бути повністю усунена, активне руйнування різців стало результатом адаптації, зазвичай спостережуваної з обмеженням амплітуди жування.
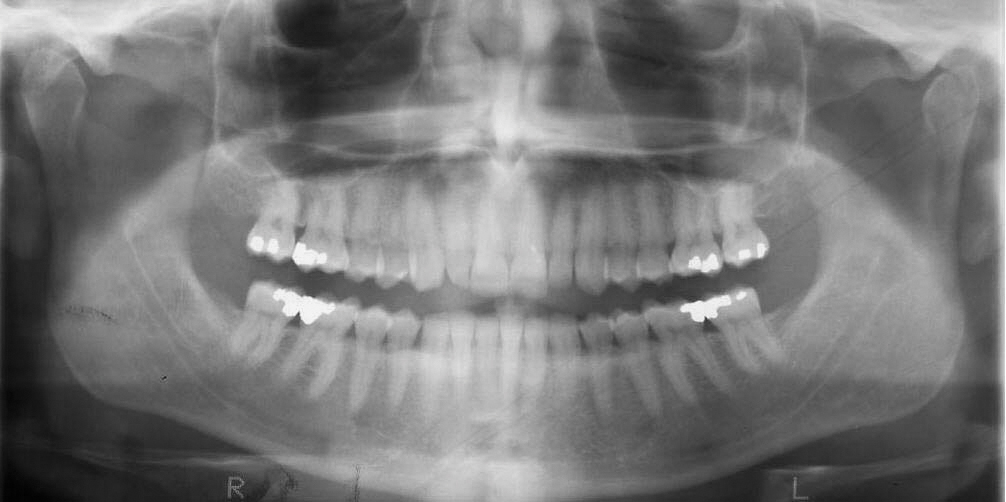
Цефалометричний запис був завершений до та після реалізації протоколу депрограмування (фото 6).
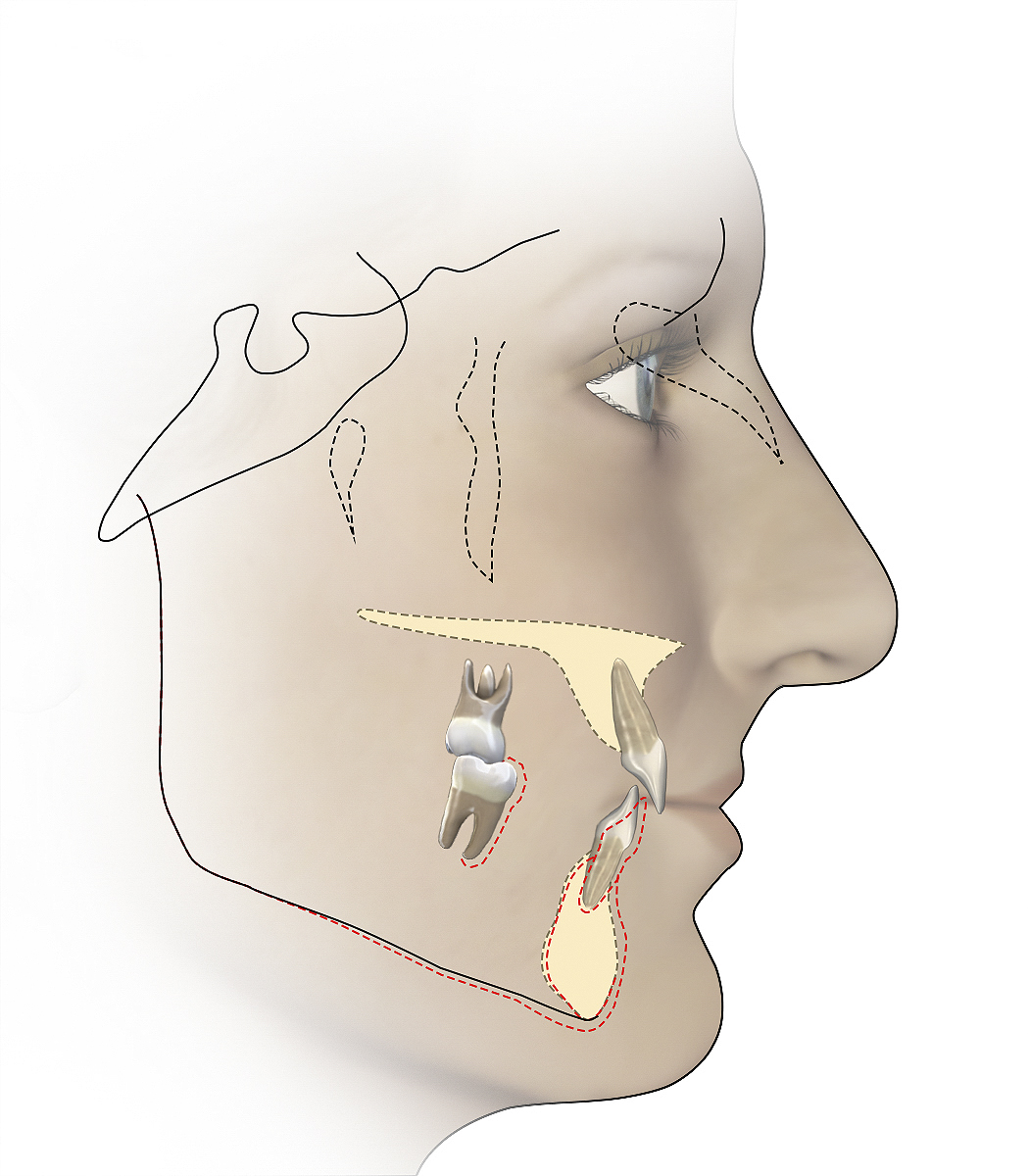
Незважаючи на те, що цефалометрична рентгенограма не діагностувала або не визначала напрямок лікування, це було важливим орієнтиром для лікування і допомогло підтвердити діагноз. Положення нижньої щелепи після депрограмування було значно вперед у порівнянні з перед- і після-депрограмуванням. Крім того, відлік від верхнього центрального до SN (sella-nasion) був виміряний на рівні 100 градусів, а кут між ними був рівний 142 градусам, що трохи відхилялося від очікуваних норм.
План лікування
Враховуючи діагноз пацієнта та ризик у чотирьох основних областях, виділених вище, різні варіанти лікування були ретельно оцінені та відібрані з урахуванням інформованої згоди пацієнта.
Фаза 1: ортодонтична терапія
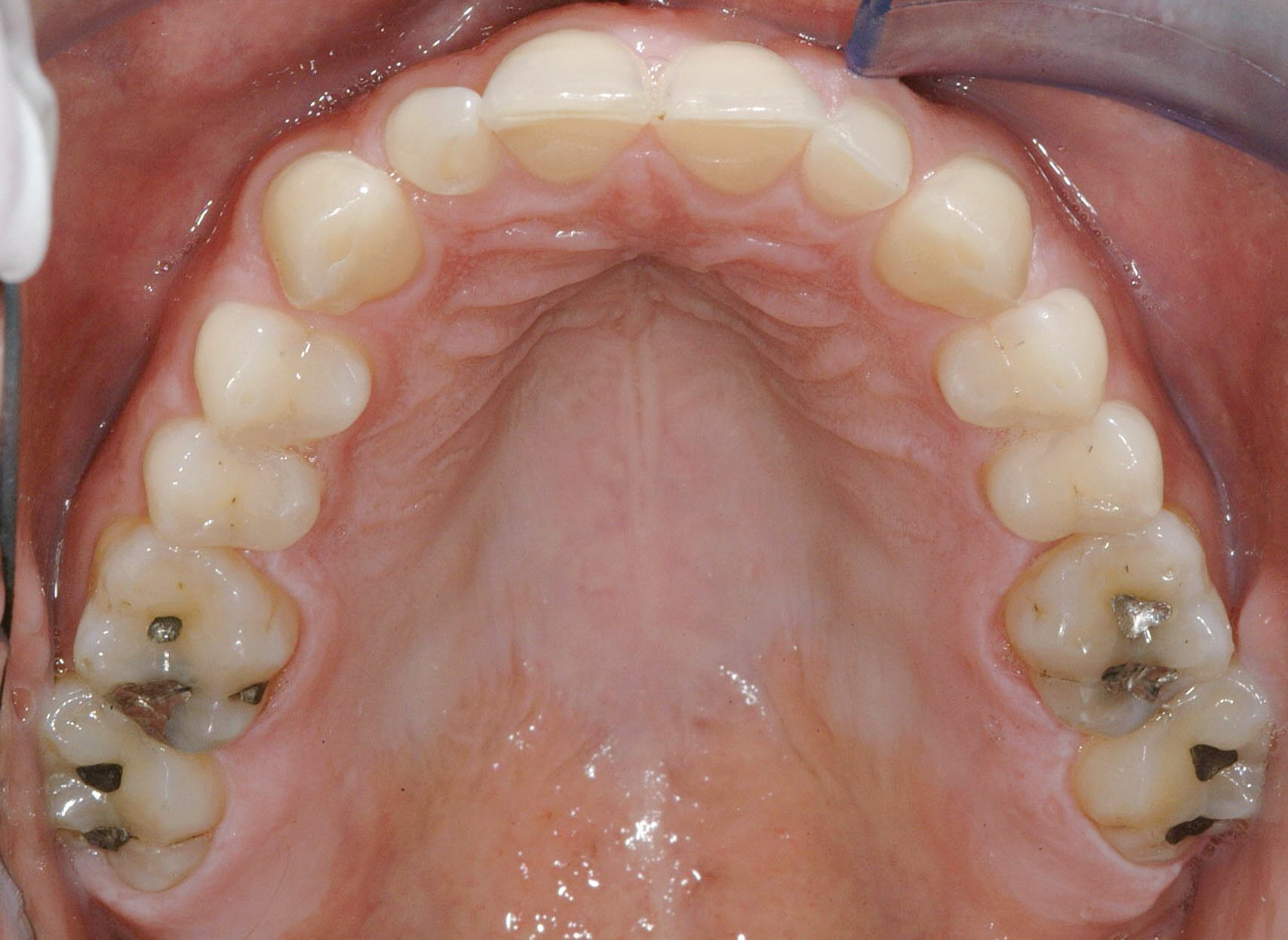
Первинне лікування складалося з ортодонтичної терапії для корекції торто-положення фронтальних зубів, витягування різців верхньої щелепи та корекції положення нижніх фронтальних зубів. Хоча положення ріжучого краю передніх зубів нижньої щелепи було прийнятним, пацієнт віддавав перевагу їх відновленню. Тому було важливо повідомити ортодонту, щоб він не створював жодних змін у вертикальній площині. В результаті лікування було встановлено більш сприятливе співвідношення передніх зубів, яке виправило обмеження амплітуди руху. Достатнє міжрізцеве простір було збережено для постортодонтичного оклюзійного урівноважування, так і для відновлення передніх зубів з мінімальним препаруванням зубів (фото 7).
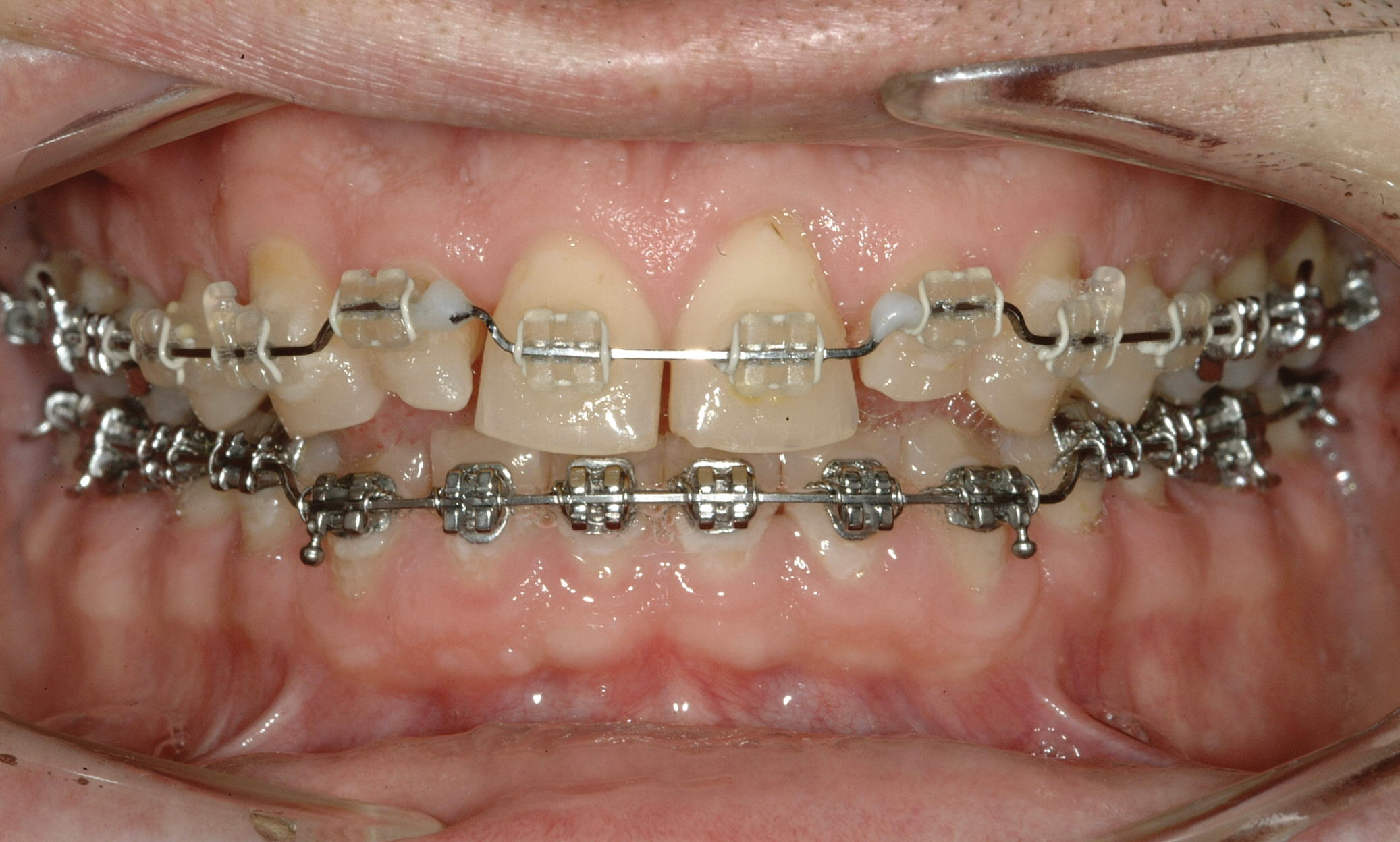
Етап 2: період стабілізації
6-місячний період стабілізації був рекомендований після ортодонтичного лікування та до початку відновлювальних процедур. Протягом цього періоду стабілізації пацієнт носив ретейнери.
Фаза 3: депрограмування та оклюзійне врівноважування
Після стабілізації пацієнт носив депрограматор протягом 3 тижнів. Коли депрограмування було завершено, не було змін у положенні нижньої щелепи. Це показало, що ортодонтична терапія створила більш сприятливі умови між передніми зубами та вирівняла звуження. Тепер було можливо виконати оклюзійне врівноважування за допомогою пристрою депрограмування. В кінцевому підсумку відновлення передніх зубів та зношеної структури зуба було б здійснено за допомогою вінірів.
Етап 4: удосконалення оклюзії
Конструкція реставрацій на небній поверхні верхніх різців визначалася існуючими фацетами стирання, що зводило до мінімуму подальше зменшення тканин (фото 8).
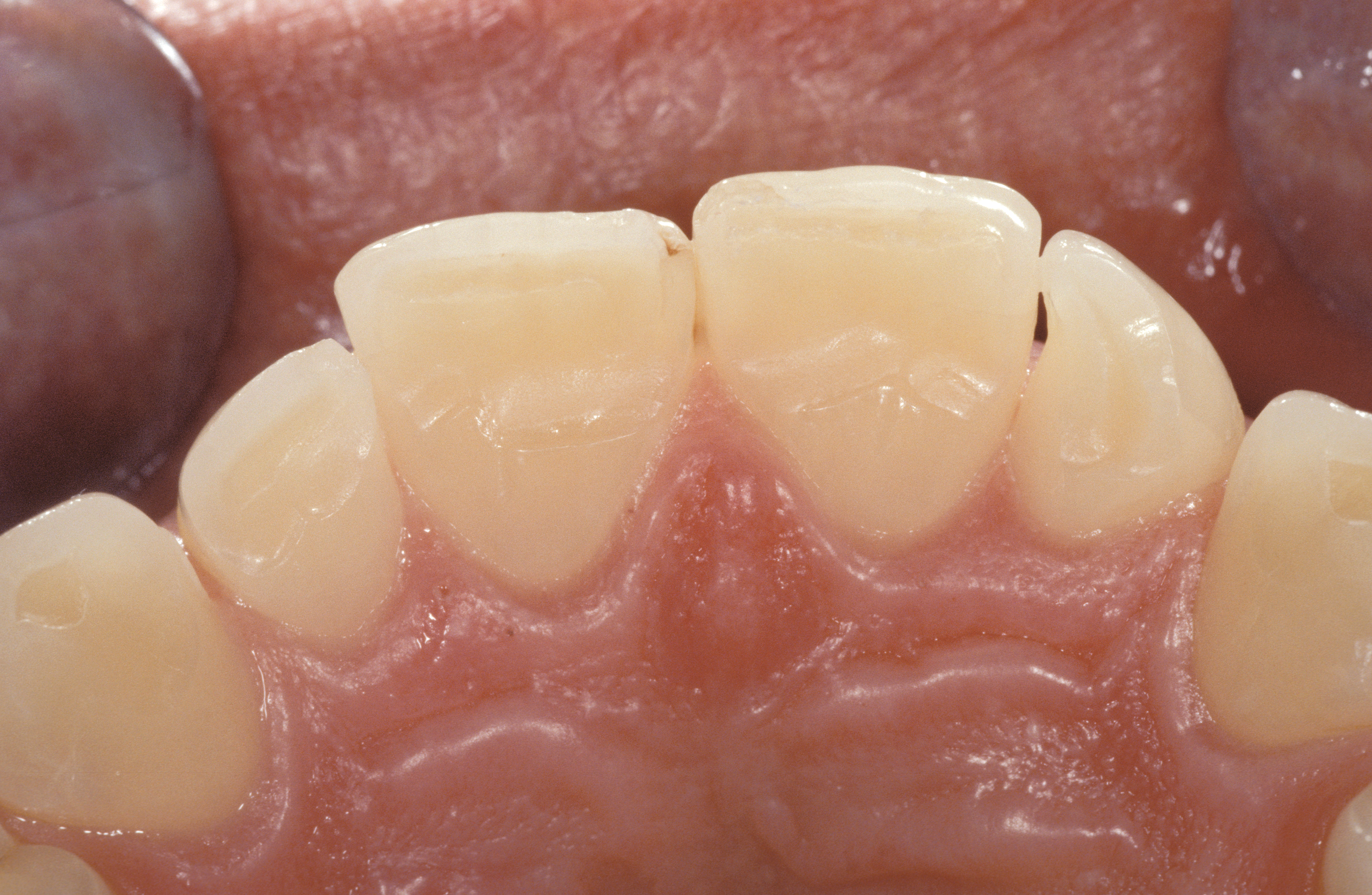
Горбики різців залишились недоторканими, а вестибулярне та проксимальне препарування виконувалось переважно в межах емалі. (фото 9 і 10).
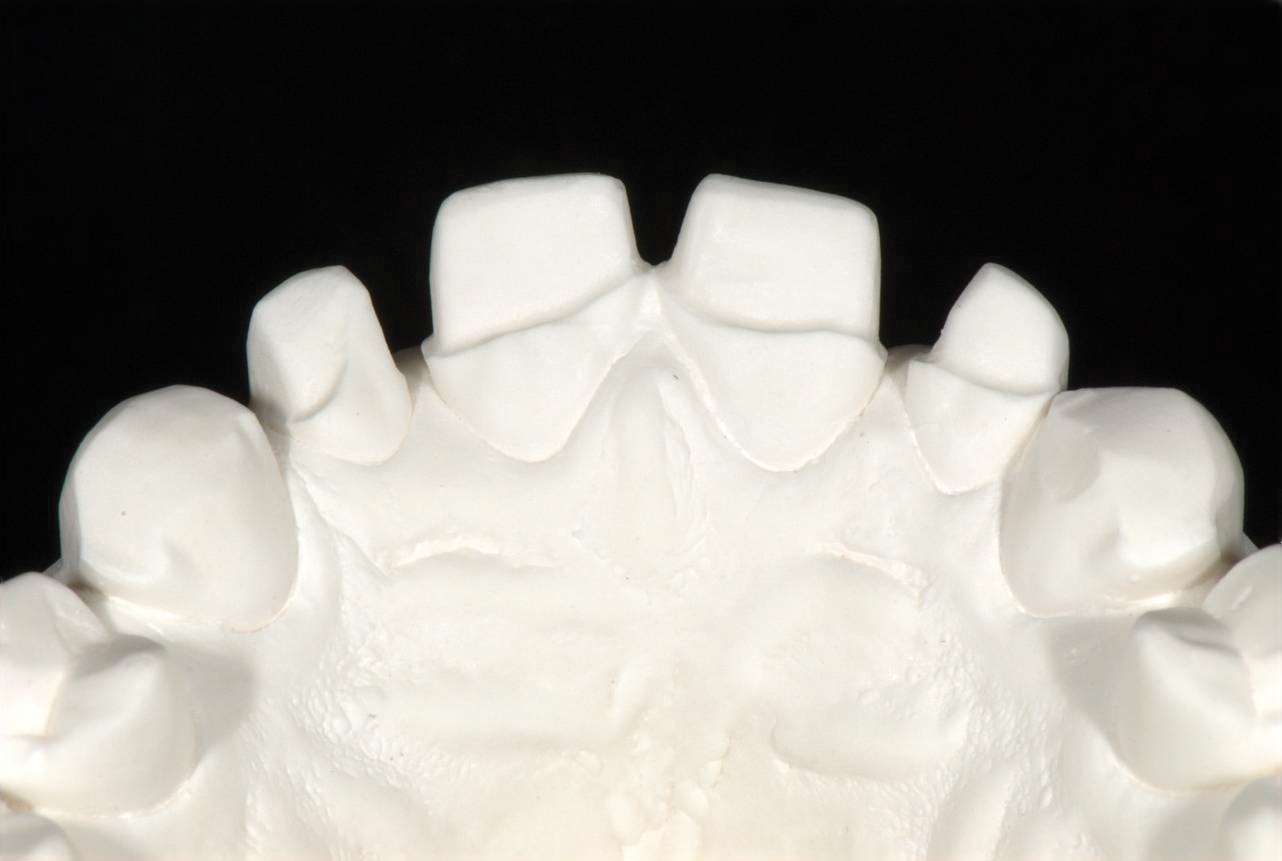
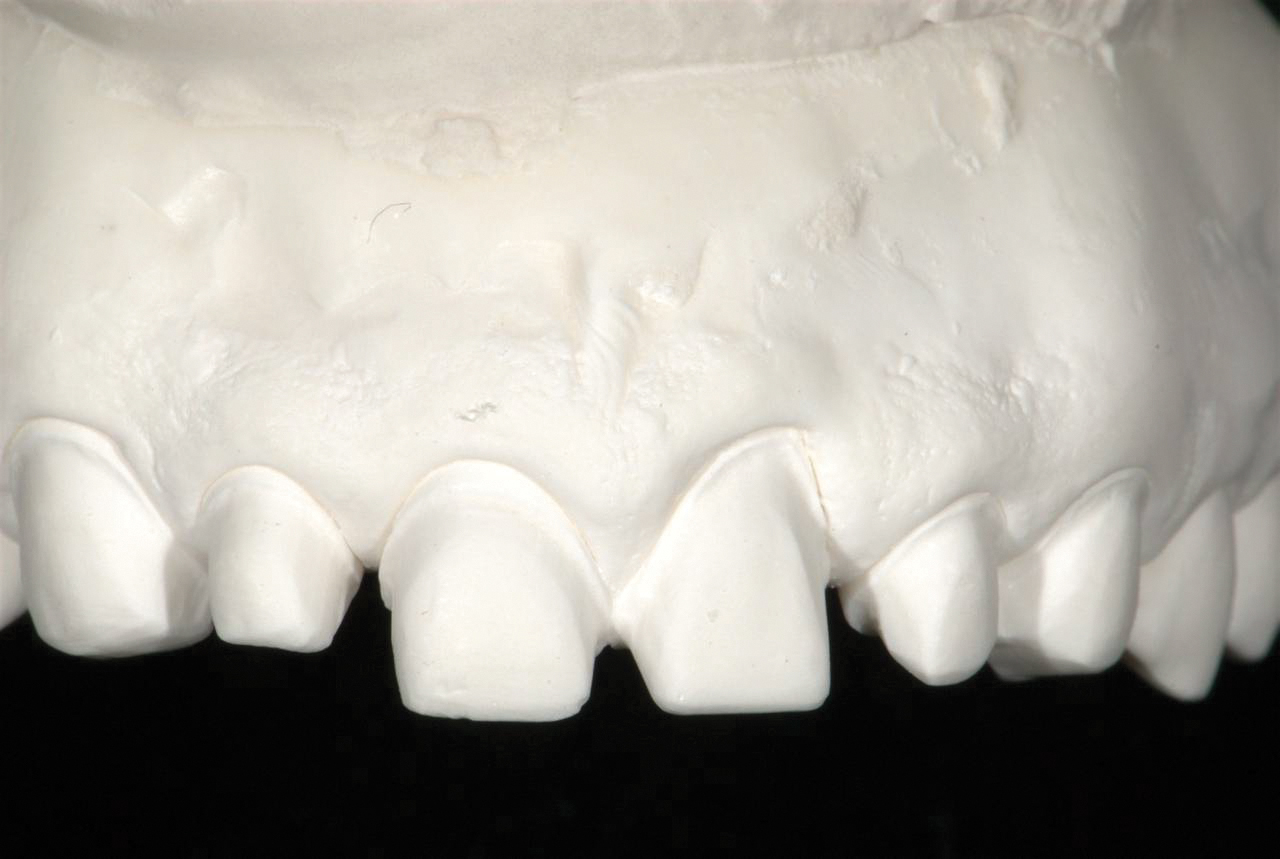
Невелика відстань між верхніми передніми зубами, коли вони були вирівняні губно в ортодонтичній фазі, потребувала проксимальної підготовки верхніх різців. Простори дистальніше не були закриті, оскільки пацієнт погодився, що вони не є естетично значущими.
Через середню динаміку губ пацієнта ризик рецесії в області 2.1 був оцінений як незначна естетична проблема. Тому шийки були підготовлені до того, щоб залишатися трохи супрагінгівально і повністю в емалі. Прозорі порцелянові конструкції використовувалися на рівні шийки, що дозволило зберегти запас рельєфу відповідно до основної структури зуба. Потім він стає майже непомітним у посмішці пацієнта і є ідеальним способом відновлення країв супрагінгівально в естетичних зонах.
Нижні різці потребували відновлення ріжучих країв для повторного з'єднання з ріжучими краями верхніх різців і відновлення нормального співвідношення. Потрібна мінімальна підготовка вестибулярної поверхні, при цьому остаточна реставрація відтворює ріжучу частину для відновлення структури зуба, яка була втрачена від стирання. Шийкові поверхні залишалися затронутими тільки в емалі, і проксимальна обробка не потрібна. Пацієнт потребував відновлення ріжучих країв нижніх різців для покриття оголеного дентину. Підготовка була завершена за допомогою методики, аналогічної тій, що і у нижніх різців.
Усі реставрації були зафіксовані з використанням методики тотального травлення та бондінгу. Після того як фіксація була завершена, зубні ряди змикалися у положенні центральної оклюзії. За допомогою 200-µm артикуляційного паперу проводилася корекція взаємовідносин зубних рядів. Це допомогло покращити функцію на небних поверхнях верхніх передніх зубів та встановити гладкий шлях ковзання.
Діагностика та лікування несподіваного ускладнення
Через 3 місяці після завершення лікування пацієнт повернувся зі зламаним вініром на зубі 4.3 (фото 11).
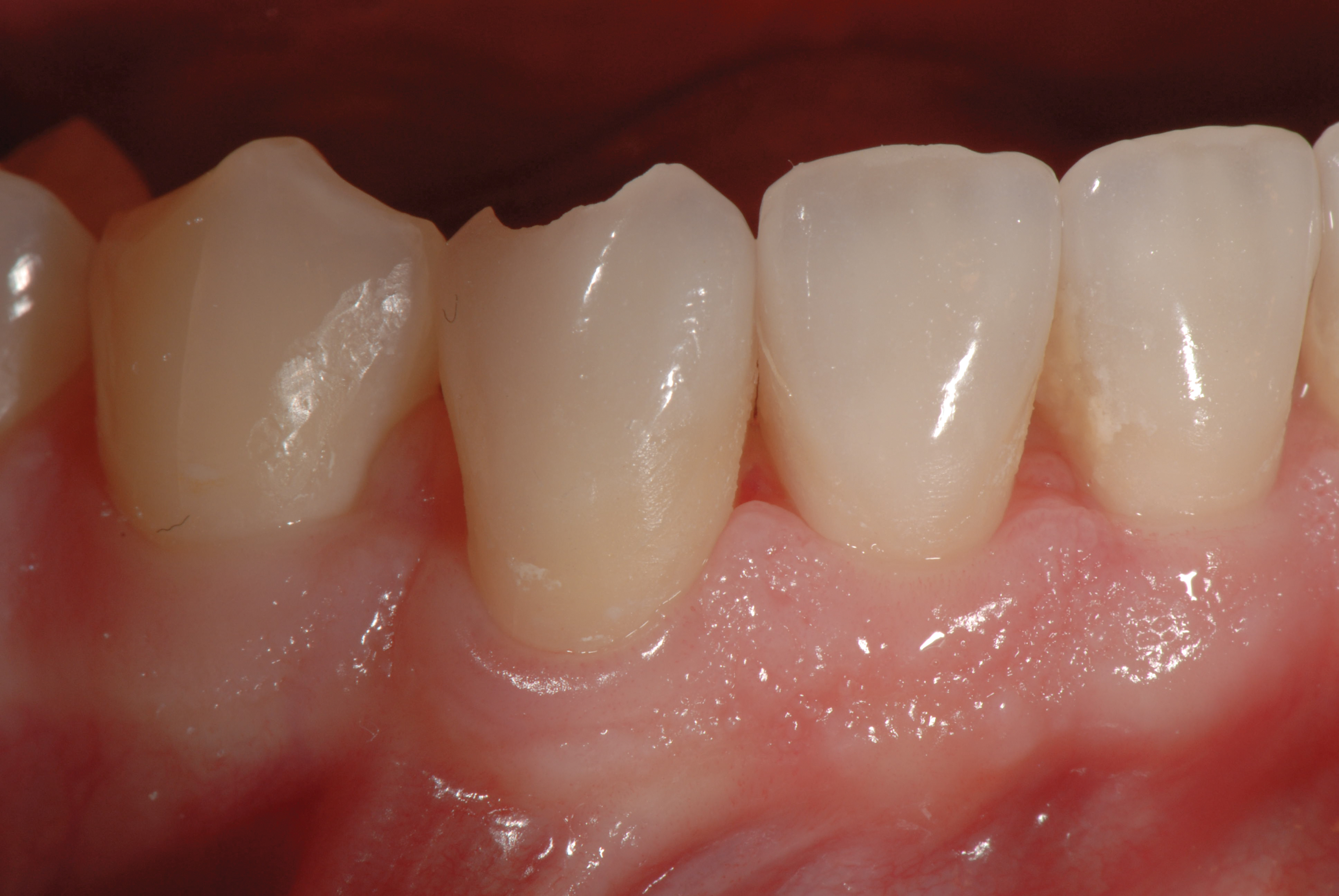
Він повідомив, що перелом стався під час сну. Вінір був перероблений та закріплений з подальшим шліфуванням на правій стороні пацієнта, щоб зменшити тертя. Аналогічний перелом стався знову протягом наступних 3 місяців, знову під час сну.
Епізодична природа парафіксації цього пацієнта та передопераційна форма зносу на його зубному ряду слугували маскуванням присутності руйнівних сил парафункції.
Таким чином необхідно враховувати існування періодичної парафункції, яка представляє підвищений функціональний ризик, навіть якщо картина стирання на зубах була пов'язана з обмеженою амплітудою руху. Цікаво, що переломи сталися під час сну. Це вказує на нічний розлад сну, такий як парафункція, а не на денне оклюзійне розлад або адаптацію. Скол стався лише на найбільш ризикованому зубі, що несе навантаження. Однак цей зуб був покритий порцеляновим вініром, який не міг впоратися з парафункціональними силами. Протилежний піднебінний горб отримав навантаження, де емаль була непошкодженою. Оскільки було підготовлено невелику кількість емалі, вінір, а не зуб, мав підвищений ризик перелому.
Передні реставрації та зубний ряд в кінцевому підсумку потребували захисту капою (фото 12).
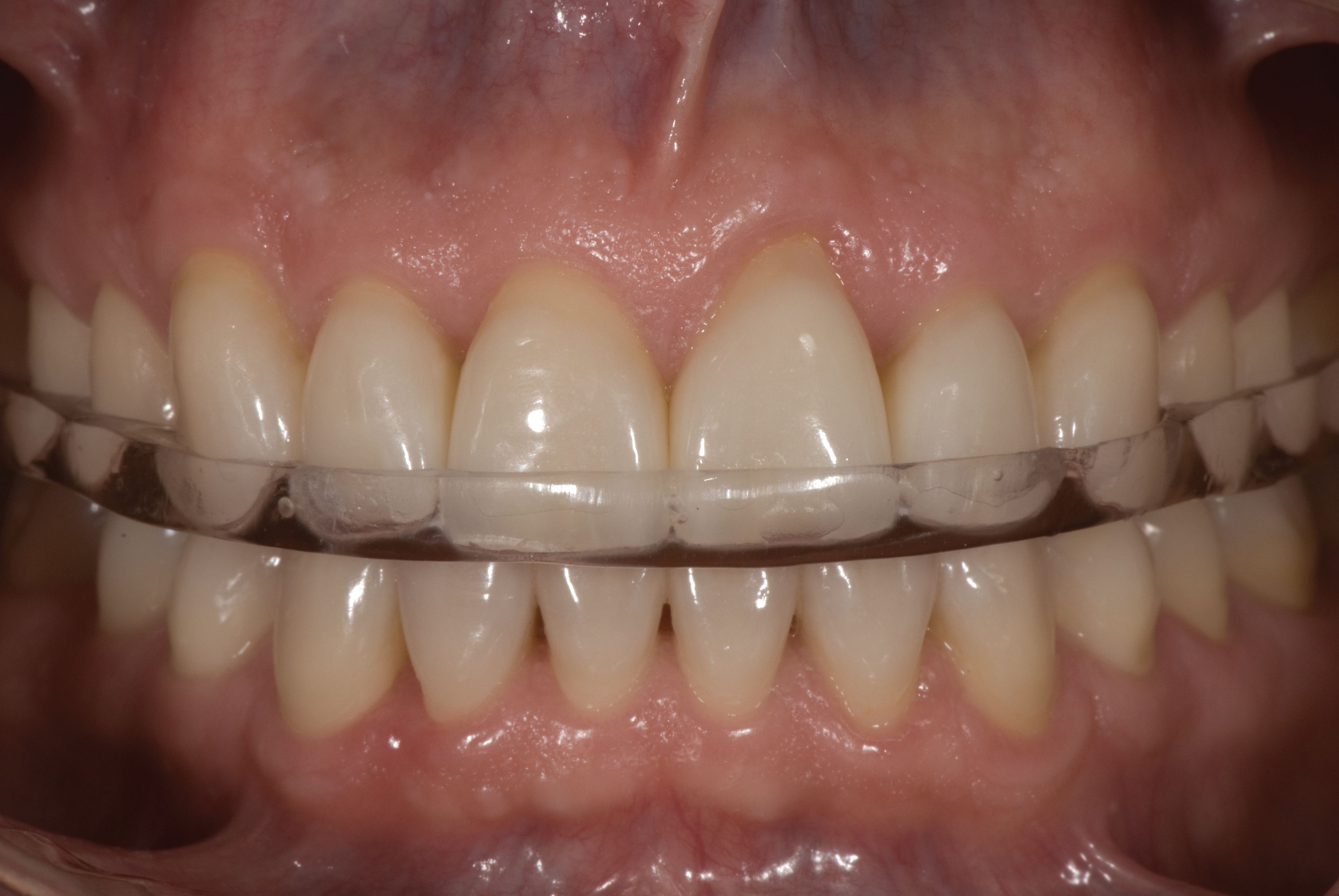
З моменту носіння нічної капи на ньому з'явилися бічні борозни, що підтверджують діагноз бруксизму. За 9 років, що минули після завершення лікування та носіння капи, подальших невдач у реставраціях не було.
Переоцінка діагнозу
Цей випадок демонструє, що при невдалому відновленні незважаючи на ретельне планування лікування з урахуванням ризику, переоцінка діагнозу та подальший аналіз мають вирішальне значення для забезпечення довгострокового успіху. При зіткненні з реставраційними сколами клініцисти повинні враховувати епізодичні парафункціональні сили та управління капою. Важливо пам'ятати, що у пацієнтів може бути більше одного діагнозу; так як у цьому випадку вони можуть мати оклюзійний розлад та парафункціональний розлад.
На момент публікації ризик патології пародонту залишається незначним і прогноз хороший. Динамічне спостереження триває з інтервалом у 6 місяців. Біомеханічні ризики не були збільшені за допомогою ортодонтичного репозиціонування, що дозволило розмістити мінімально інвазивні, підтримувані емаллю реставрації, аби замінити відсутню структуру зуба. Функціональний ризик при жуванні був зменшений за допомогою ортодонтії. Деструктивні сили під час сну контролювалися носінням капи. Естетичний ризик зменшився за допомогою використання фальшпатних вінірів, які забезпечують напівпрозору реставраційну конструкцію. Вона легше відтворює природність зубів з напівпрозорою зоною, щоб приховати край шийки.
Висновок
Цей діагностичний і лікувальний підхід призвів до успішної реставрації зубів пацієнта (фото 13-15).
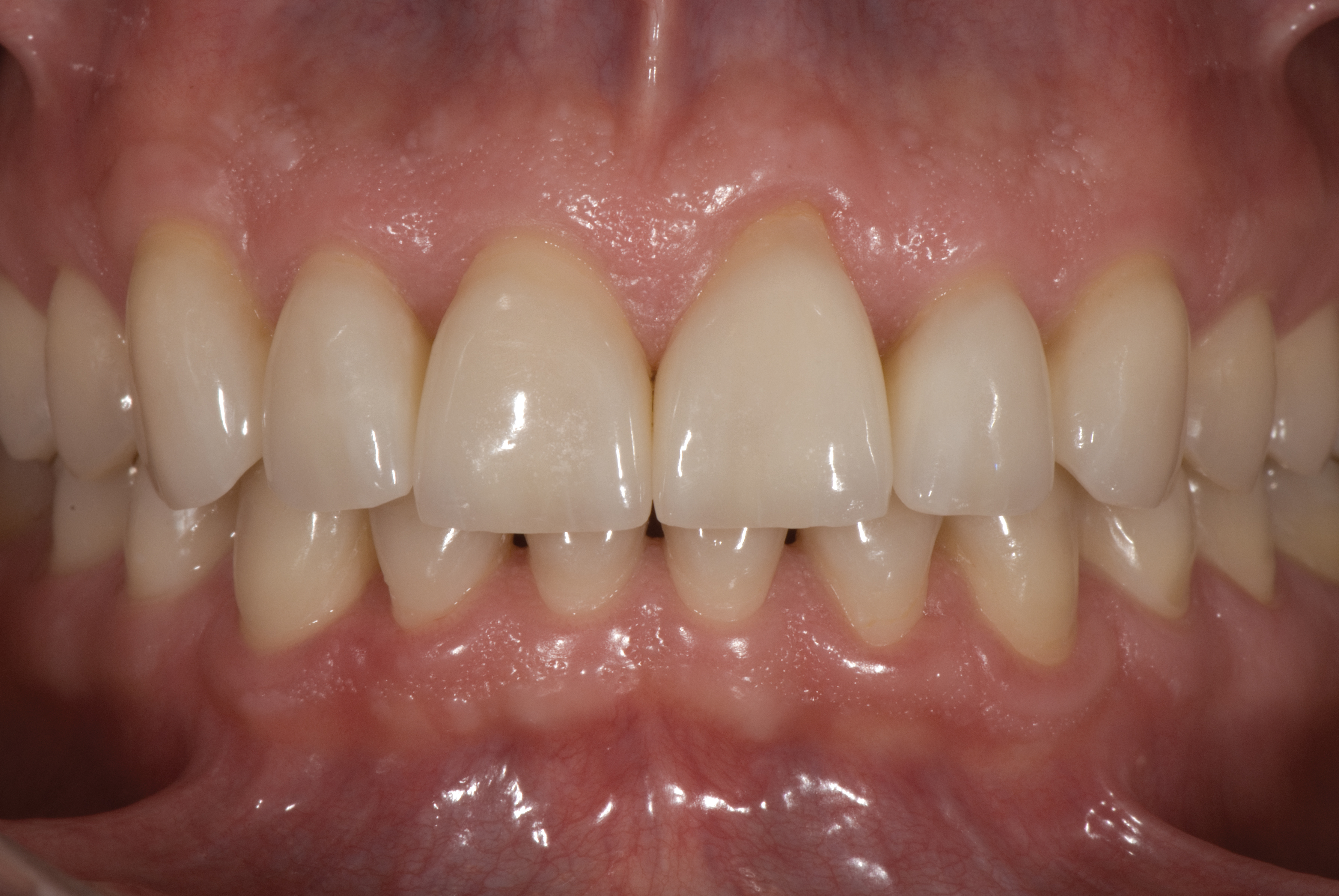
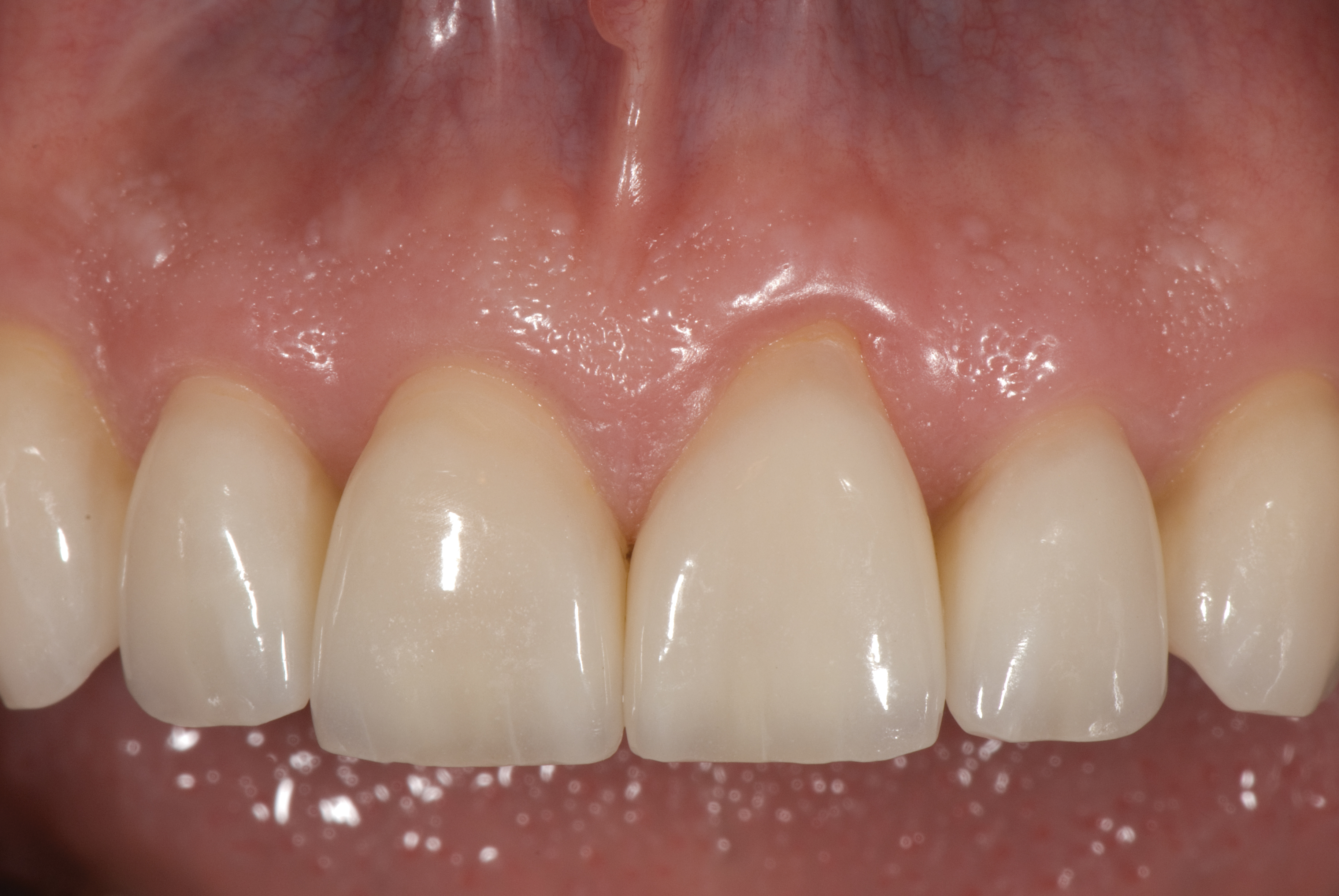
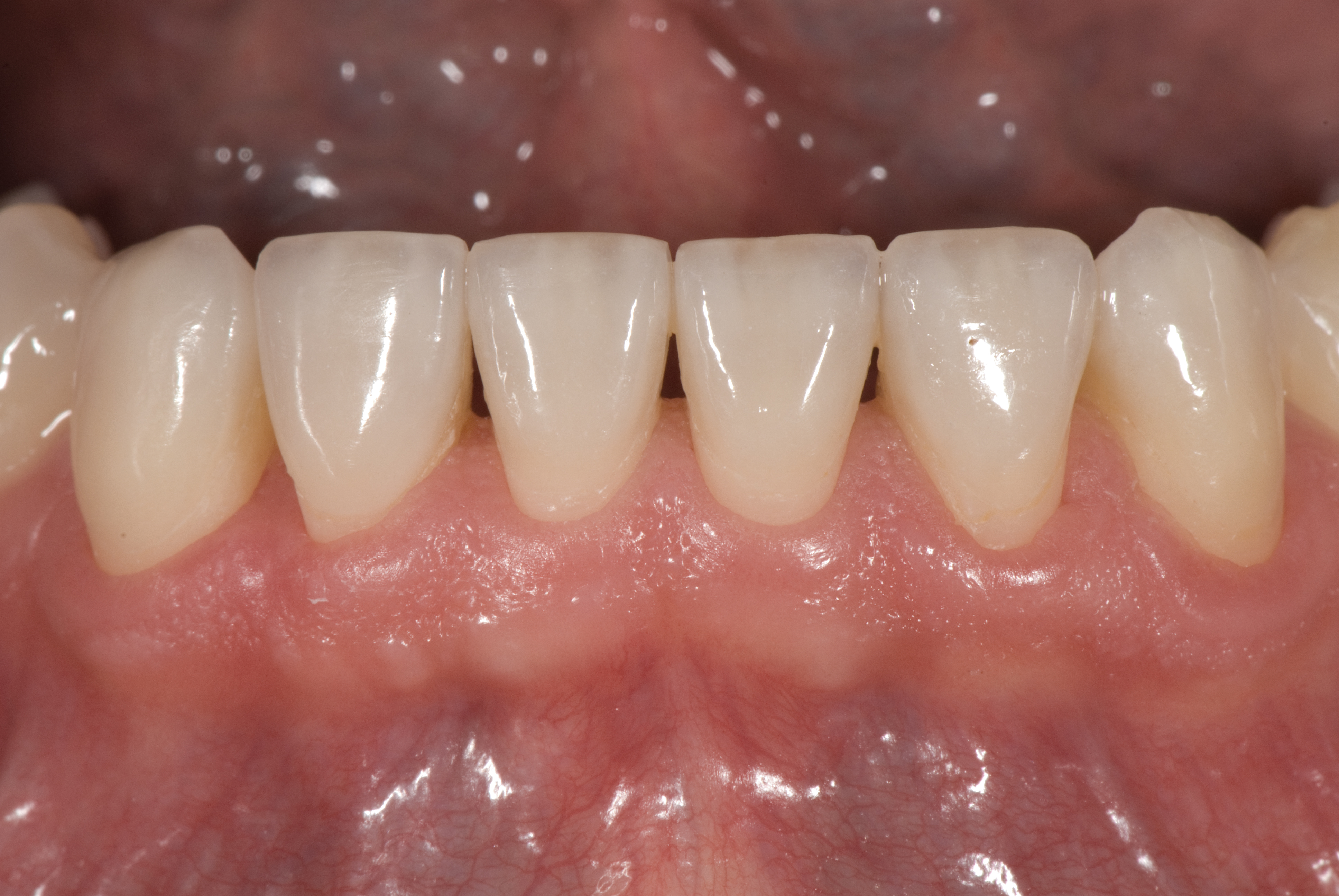
Під час публікації остаточні реставрації продовжували залишатися естетичними та функціональними, без шкоди для порожнини рота. Пацієнт ночував з капою, а через 9 років ніяких переломів чи відколів не було. Правильно відновивши аномалії положення зубів, спричинені денним жуванням та нічним скреготом, кінцевий результат знизив ризик виникнення рецидиву, очікується, що успішний результат буде довгостроковим.
Про профілактику патологічної стираємості та стратегію лікування пацієнтів з бруксизмом на вебінарі Бруксизм і патологічна стираємість: взаємозв'язок і принципи лікування.
http://aegisdentalnetwork.com/
Щоб продовжити навчання і отримати доступ до всіх інших статей, увійдіть або створіть акаунт


